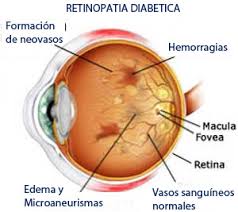
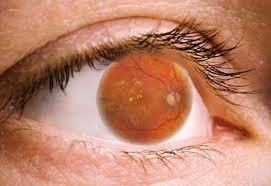
Es la enfermedad ocular diabética más común, ocurre cuando hay cambios en los vasos sanguíneos en la retina. A veces, estos vasos pueden hincharse y dejar escapar fluidos, o inclusive taparse completamente. En otros casos, nuevos vasos sanguíneos anormales crecen en la superficie de la retina.
La retina es una capa fina de tejido sensible a la luz que cubre la parte posterior del ojo. Los rayos de luz se enfocan en la retina, donde son transmitidos al cerebro e interpretados como imágenes. La mácula es un área muy pequeña en el centro de la retina, es el área responsable de la visión detallada, permitiéndonos leer, coser o reconocer una cara. La parte alrededor de la retina, llamada retina periférica, es responsable por la visión lateral o periférica.
Generalmente, afecta a ambos ojos. Las personas a menudo no se dan cuenta de los cambios en su visión durante las primeras etapas de la enfermedad. Pero a medida que avanza, usualmente causa una pérdida de visión que en muchos casos no puede ser revertida.
Existen dos tipos:
La retinopatía diabética no proliferativa (RDNP) es la etapa más temprana. Cuando existe esta condición, los vasos sanguíneos deteriorados permiten un escape de fluidos de sangre dentro del ojo. Ocasionalmente, depósitos de colesterol u otras grasas de la sangre pueden entrar en la retina. Puede causar cambios en los ojos, incluyendo:
Microaneurismas: Unas pequeñas protuberancias en los vasos sanguíneos de la retina que con frecuencia dejan escapar líquidos.
Hemorragias de la retina: Unas pequeñas manchas de sangre que entran a la retina.
Exudados duros: Es la inflamación o engrosamiento de la mácula a causa de escapes de líquido de los vasos sanguíneos de la retina. La mácula no funciona correctamente cuando está inflamada. El edema macular es la causa más común de pérdida de la visión durante la diabetes.
Exudados macular: Es la inflamación o engrosamiento de la mácula a causa de escapes de líquido de los vasos sanguíneos de la retina. La mácula no funciona correctamente cuando está inflamada. El edema macular es la causa más común de pérdida de la visión durante la diabetes.
Isquemia macular: Los pequeños vasos sanguíneos (capilares) se cierran o se tapan. Su visión se torna borrosa ya que la mácula no recibe suficiente sangre para funcionar correctamente.
Muchas personas con diabetes tienen RDNP ligera, lo que por lo general no afecta la visión. Sin embargo, si su visión se ve afectada, es como resultado de un edema macular y una isquemia macular.
Retinopatía diabética proliferativa (RDP)
Sucede principalmente cuando muchos de los vasos sanguíneos de la retina se tapan, impidiendo un flujo suficiente de la sangre. En un intento de suministrar sangre a la zona donde los vasos originales se han tapado, la retina responde creando nuevos vasos sanguíneos. Este proceso se llama neovascularización. Sin embargo, los nuevos vasos sanguíneos también son anormales y no proporcionan a la retina con el flujo sanguíneo adecuado. A menudo, los nuevos vasos van acompañados por tejidos cicatrizados que pueden hacer que la retina se arrugue o se desprenda. Puede provocar:
Hemorragia vítrea: Los nuevos y delicados vasos sanguíneos sangran dentro del vítreo (la sustancia gelatinosa en el centro del ojo), previniendo que los rayos de luz lleguen a la retina. Si la hemorragia es pequeña, es posible que usted vea algunas nuevas manchas oscuras y flotantes. Una hemorragia muy grande puede bloquear la visión, permitiéndole sólo ver la diferencia entre claro y oscuro. Una hemorragia vítrea por sí sola no causa una pérdida de visión permanente. Toda vez que la sangre desaparece, la visión puede volver a su estado anterior, a menos que la mácula se haya dañado.
Desprendimiento de la retina por tracción: Cuando el tejido de una cicatriz producida por una neovascularización se encoge, la retina se arruga y puede desprenderse de su posición normal. Estas arrugas maculares pueden distorsionar la visión. Pérdida de la visión más graves pueden ocurrir si la mácula o áreas grandes de la retina se desprenden.
Glaucoma neovascular: Si una serie de vasos de la retina se cierran, una neovascularización en el iris (la parte coloreada del ojo) puede ocurrir. Cuando esta condición existe, los nuevos vasos sanguíneos pueden bloquear el flujo normal de líquido en el ojo. La presión en el ojo aumenta, lo que presenta una condición particularmente grave que causa daños al nervio óptico.
Cuando los niveles de azúcar en la sangre son muy altos durante largos períodos de tiempo, los capilares (pequeños vasos sanguíneos) que suministran sangre a la retina pueden deteriorarse. Con el tiempo, estos vasos sanguíneos comienzan a filtrar líquidos y grasas, produciendo un edema (hinchazón). Eventualmente, una condición llamada isquemia puede ocurrir, durante la cuál los vasos sanguíneos pueden taparse. Estos problemas son señales de que hay una retinopatía diabética no proliferativa (RDNP).
Un control estricto de la glicemia y la presión arterial, así como visitas periódicas a su oftalmólogo para una detección de retinopatía diabética, son claves para prevenir la enfermedad y una pérdida de la visión.
Usted puede tener una retinopatía diabética y no ser consciente de ello, ya que las primeras etapas de la enfermedad, a menudo, no llevan síntomas. Sin embargo, a medida que la enfermedad progresa, los síntomas de una retinopatía diabética pueden incluir:
Manchas, puntos o algo similar a hilos de telarañas oscuras flotando en la visión (llamados miodesopsias, manchas flotantes o “moscas” volantes);
Visión borrosa;
Visión que cambia periódicamente de borrosa a clara;
Áreas oscuras (completa o parcialmente) en el campo de visión;
Mala visión nocturna;
Colores que aparecen descoloridos o diferentes;
Pérdida de la visión.
Los síntomas de la retinopatía diabética afectan, por lo general, a ambos ojos.